Comencemos por el diagnóstico, ya que si no sabemos lo que ocurre difícilmente podremos tratarlo adecuadamente y conseguir las mejoras deseadas en el paciente.
¿Cómo sabremos si es una tendinopatía?
Para poder realizar un diagnóstico diferencial se tendrán que cumplir estas 3 condiciones , los 3 magníficos:
- Localización del dolor a punta de dedo: el dolor de tendón es muy localizado, normalmente señalado sobre la porción media del tendón o sobre su inserción al hueso. Si el paciente lo refiere sobre una región más extensa puede que no sea un problema de tendón, o que lo sea, pero acompañado de algo más (39). Es, además, un dolor que se siente con los movimientos y muy raramente en reposo.
- Dolor On/Off: el dolor de tendón es especialmente acentuado cuando estamos un tiempo parados y volvemos a movernos. La máxima expresión de esta situación es por la mañana al levantarnos después de varias horas de sueño, siendo por tanto la rigidez matutina un criterio muy característico de problemas de tendón. Los primeros movimientos suelen ser muy dolorosos y a medida que se va calentado el dolor disminuye «warm-up phenomen«.
- Cambio en las cargas: en la historia del paciente encontraremos siempre un escalón en la progresión de actividad que ha realizado. Puede haberla aumentado de manera exagerada («corro habitualmente 10 km y la semana pasada participé en una maratón»), o frecuentemente haber parado y retomarla (lo que nos encontramos en esta situación de confinamiento).
Esto es característico en problemas de tendón por su fisiología al ser más lenta que la de otros tejidos como el músculo, por ejemplo.
Pruebas de imagen:
Las pruebas de imagines siempre son complementarias a la clínica y a una anamnesis bien hecha y estructurada, en este tipo de patologías aun mas.
El diagnostico de una tendinopatía es eminentemente clínico , ya que tenemos bibliografía que muestra alteración en la imagen en sujetos totalmente asintomático (en estas épocas de covid esto de los asintomáticos esta más de moda que nunca) y viceversa sujetos con dolor y características tendinosas y con imágenes sin hallazgos.
Con lo cual, una historia clínica correcta y un razonamiento clínico exhaustivo serán las claves para un diagnóstico correcto.
Por otro lado existen muchos estudios donde sujetos con tendinopatía han experimentado un descenso del dolor del 80% a las 12 semanas de tratamiento, mientras que no ha habido ni un sólo cambio en la imagen hasta la semana 24. Por eso guiarnos solamente por ella no nos sirve para hacer un diagnóstico. Con esto no quiero decir que las pruebas de imagen no valgan para nada ni mucho menos pero hay que tomarlas en su contexto.
Evolución de la tendinopatía:
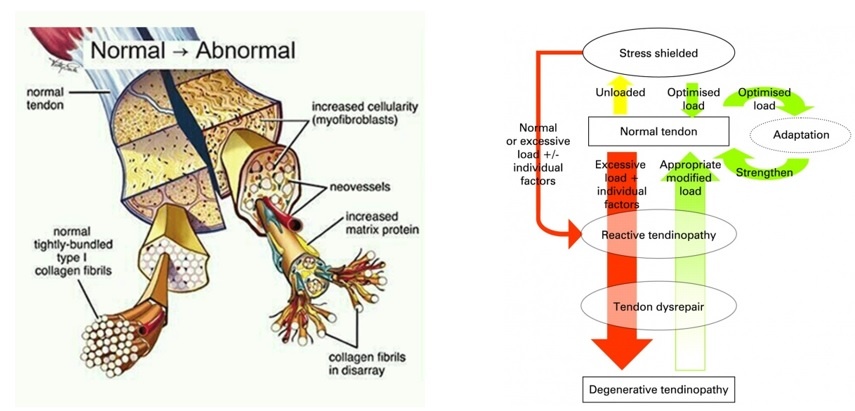
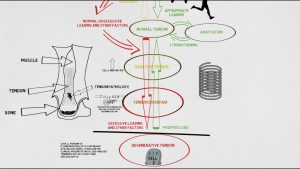
Jill Cook & Purdam 2009 publicaron el Modelo Continuo que explica la tendinopatía en tres fases:
- Tendinopatía reactiva:
– Cuando el tendón sano recibe una sobrecarga, se ve obligado a provocar una reacción drástica para intentar salir del paso hasta que le de tiempo a realizar la adaptación: una proliferación no inflamatoria de las células y la matriz del tendón que aumenta su grosor transversal. ¿Para qué? Para reducir la carga de fuerzas tanto tensiles como compresivas aumentando su superficie. Es decir, ya modero así yo la carga para salir del paso hasta que me de tiempo a desarrollarme. Esta es una respuesta adaptativa del tendón a corto plazo y está fuertemente demostrada en modelos in vitro (16), siendo un proceso distinto al que se da en la adaptación normal del tendón cuando las cargas son fisiológicas, que se produce aumentando la rigidez de las fibras del tendón con mínimos cambios en el grosor.
– Clínicamente debemos saber que la tendinopatía reactiva se debe a sobrecargas agudas, normalmente de actividad física a la que no se está acostumbrado o tras retomarla después de un parón, o por golpes directos. Es frecuente en pacientes jóvenes y, con el tratamiento adecuado, es totalmente reversible.
– Las pruebas de imágen suelen mostrar un tendón con forma fusiforme y un incremento de su diámetro, observándose zonas hipoecoicas entre áreas de colágeno intactas en ultrasonografía (US) y mínimos o nulos aumentos de señal en resonancia magnética (RMN).
2. Degeneración tendinosa:
– Esta fase es un intento de cicatrización del tendón, similar a la reactiva, pero con la diferencia de que hay ya una mayor descomposición de la matriz celular. Se produce un aumento del número de células que provoca lo mismo en la producción de proteínas. Además, comienza a producirse un incremento de la vascularización y de la inervación.
– Clínicamente esta fase es difícil de distinguir de la reactiva. Es frecuente en pacientes de un mayor espectro de edades, siendo aún los jóvenes y deportistas los más frecuentes, con historia de sobrecarga crónica (lo que pasa cuando llevo meses con dolor de tendón pero me tomo lo que me recetó el de cabecera y sigo corriendo). A la observación, son tendones ya con engrosamiento y su posibilidad de curación sigue siendo posible, aunque en un menor porcentaje.
– Las pruebas de imagen mostrarán ya en esta fase un evidente engrosamiento del tendón así como una desorganización del colágeno y la matriz. En US pequeñas áreas de hipoecogeneidad, y en Doppler la neovascularización se hace evidente. En MRI se ve el engrosamiento del tendón, ésta vez con un incremento de la señal.
Tratamiento :
Como podeis suponer tras lo que hemos aprendido sobre el tendón el tratamiento se centrara en el manejo de las cargas que va a soportar dicho tendón.
Fase 1: Moderación de la carga (reducir el dolor)
Lo primero será modificar la sobrecarga que la ha producido para establecer las condiciones en la que la cicatrización sea posible. Para ellos buscamos una que no sobrepase el umbral actual, pero tampoco una que no llegue a él para evitar que siga cayendo, esta es la delgada línea en la que nos tendremos que mover fisioterapeutas en consenso con entrenadores personales, cosa que hacemos a diario en FisioFitness. Esto es lo divertido de nuestro trabajo y la virtud del trabajo en equipos multidisciplinares.
Por eso parar por completo la actividad deportiva puede no ser necesario, aunque si moderarla hasta un punto donde no sobrepase este umbral. En ocasiones tendremos que variar la practica deportiva hacia acciones con menos carga, bici para corredores por ejemplo en una tendinopatía aquilea. Sabemos además que el ejercicio isométrico parece tener un tiene analgésico
Contracciones isométricas de 40/60 segundos x 4/5 repeticiones al día según irritabilidad. Esta dosis la adaptaremos al caso que tengamos valorando la irritabilidad del tendón, es decir, el dolor que se produce después de haber realizado una actividad, siendo el más representativo la rigidez matutina que experimenta el paciente al día siguiente.
Los isométricos, además de para empezar el tratamiento, nos sirven además como confirmación de nuestro diagnóstico si consiguen un efecto positivo en la reducción del dolor.
Además de regular las cargas longitudinales tendremos también que estar atentos a reducir también las compresivas: revisar el calzado, posiciones y etc. Los estiramientos, normalmente indicados para la parte muscular, pueden suponer una carga de ambos tipos para el tendón y aumentar su reactividad. Tenemos muy comprobado que estirar no vale para cualquier síntoma, y ésta es una de esas situaciones.
RESUMIENDO: reducir factores que añadan carga compresiva o tensil, moderar frecuencia y volumen de ejercicio, ejercicio isométrico.
Fase 2: Aumentar la fuerza
Hemos dejado al tendón que empiece a cicatrizar. Una vez recuperado hay que restaurar el umbral que tenía antes de lesionarse, así que empezamos la potenciación.
Cuando hablamos de la fuerza hablamos del músculo. Pero a fin de cuentas, es el tendón quien la transmite, por lo que el entrenamiento va a ser el mismo para ambos. Por ello no es sorprendente que los déficits de fuerza sean un predictor de tendinopatía.
Una vez que el dolor ha desaparecido queremos restaurar la tolerancia a la carga. Que ese tendón vuelva a ser el que fue. Y para esto tenemos varias opciones aunque, como hemos dicho, no tenemos una receta comprobada.
A finales de los 90 los excéntricos de Alfredson eran el standard para esto. Pero ahora nos hemos dado cuenta que no podemos dejar a un lado el concéntrico, ya que después vamos a utilizar ambos tipos en nuestra vida diaria y como decíamos antes el isométrico será una buena herramienta en el manejo del dolor y cargas.
Los estudios señalan que, en condiciones normales, un tendón tarda en torno a las 36-72 horas en reparar sus tejidos después de una carga fisiológica, por lo que deberíamos dejar pasar entre 2 y 3 días entre sesión y sesión.
En resumen: superado el dolor, seguiríamos aumentando las cargas controladas pasando al trabajo isotónico o solapando trabajo isotónico con isométrico según pacientes como siempre nuestros tratamientos son individualizados.
Fase 3: Ciclos de acortamiento/estiramiento
Superadas estas dos fases, con un tendón indoloro y fuerte, el tratamiento habría acabado si mi actividad normal supone caminar para ir a la compra.
Pero si, como nos ocurre muchas veces, nuestro paciente es deportista la readaptación del tendón debe continuar con tipos de trabajo más exigentes y explosivos como los que se le van a requerir en este tipo de actividades.
Es decir, pasaríamos de aumentar carga a aumentar velocidad. Para esta fase usaremos el ejercicio pliométrico, especialmente en los tendones de miembro inferior, puesto que su funcionamiento se basa en el almacenamiento y devolución de energía. Pasaremos a esta fase cuando, además de la desaparición de los síntomas, se haya restaurado la fuerza y resistencia.
Fase 4: Vuelta al deporte, Return to play RTP:
Nuestra última fase de progresión, consistirá en trabajar los gestos propios del deporte al cuál se va a someter después ese tendón. Es decir, le haremos ensayos lo más reales posibles para que después esté siempre preparado para la función.
Para ello adaptaremos los ejercicios a gestos específicos de cada deporte, siempre teniendo en la mente la progresión.

Está recomendado tratar a los pacientes inicialmente con ejercicio durante al menos tres meses antes de considerar otras opciones.
Por supuesto tendremos que estar atentos tambien a posibles factores biomecanicos que puedan estar sobrecargando esta estructura , valgo dinamiico de rodilla para tendón rotuliano déficit de flexion dorsal en la tendinopatia aquilea etc… para eso os hacemos tantos test y cosas raras en la clínica.
Como veis es un trabajo complejo pero muy bonito para el fisioterapeuta (será por eso que me gustan las tendinopatias ) en fisiofitness tenemos la suerte de trabajar conjuntamente con licenciados en actividad física que dominaran las fases de aumento de carga y los diferentes ejercicios que tendrá que realizar el paciente para la mejor recuperación y vuelta al deporte.
Para el artículo me he basado en parte en esta revista monográfica de JOSPT sobre tendinopatías para esta entrada de hoy, la publicación es de 2016, pero continúa siendo de total actualidad.
Monográfico sobre avances en patología tendinosa JOSPT

http://www.jospt.org/toc/jospt/45/11
Bibliografía :
Kongsgaard M, Kovanen V, Aagaard P, Doessing S, Hansen P, Laursen AH, Kaldau NC, Kjaer M, Magnusson SP. Corticosteroid injections, eccentric decline squat training and heavy slow resistance training in patellar tendinopathy. Scand J Med Sci Sports 2009 Dec;19(6):790-802
Kountouris A, Cook J. Rehabilitation of Achilles and patellar tendinophaties. Best Pract Res Clin Rheumatol 2007;21:295-316
Langberg H, Rosendal L, Kjar M. Training-induced changes in peritendinous type I collagen turnover determined by microdyalisis in humans. J Physiol 2001;543:297-302
Leadbetter WB. Cell-matrix response in tendon injury. Clin Sports Med 1992;11:533-578
, Littlewood C, Malliaras P, Bateman M, Stace R, May S. The central nervous system – An additional consideration in rotator cuff tendinopathy and a potential basis for understanding responde to loaded therapeutic exercise. Man Ther 2013;18:468-472.
Maffulini N, Khan KM, Puddu G. Overuse tendon conditions: time to change confusing terminology. Arthroscopy 1998, 14(8):840-843.28.
Magnusen RA, Dunn WR, Thompson AB. Non operative treatment of midportion Achilles tendinopathy: a systematic review. Clin J Sport Med 2009;29:54-64
Mahieu NN, Witvrouw E, Stevens V, Van Tiggelen D, Roget P. Intrinsic risk factors for the development of achilles tendon overuse injury: a prospective study. Am J Sports Med 2006 Feb;34(2):226-35. Epub 2005 Oct 3132.
33. Malliaras P, Cook J. Patellar tendons with normal imaging and pain: Change in imaging and pain status over a volleyball season. Clin J Sports Med 2006;16:388–91
Malliaras P, Barton CJ, Reeves ND, Langberg H. Achilles and patellar tendinopathy loading programmes: a systematic review comparing clinical outcomes and identifiying potential mechanisms for effectiveness. Sports Med 2013;43:267-268
35. Michener L, Kulig K. Not all tendons are created equal: implications for differing treatmen approaches. J Orthop Phys Ther 2015;45(11):829-823
Rio E, Moseley L, Purdam C. The pain of tendinopathy: physiological or pathophyisiological? Sports Med 2014;44:9-23
Rio E, Kidgell D, Purdam C, Gaida J, Moseley GL, Pearce AJ, Cook J. Isometric exercise induces analgesia and reduces inhibition in patellar tendinopathy. Br J Sports Med 2015 Oct;49(19):1277-83